Quelle qu’en soit la cause, chaque fois qu’il faut détourner les urines de leur cours normal et les évacuer, on parle de dérivation urinaire. Elle peut se situer à tous les niveaux de l’arbre urinaire. Elle est utilisée lorsqu’il existe un obstacle sur la voie excrétrice compromettant le fonctionnement rénal (mais aussi parfois vésical, pour les obstacles du bas appareil).
Les différentes stomies urinaires
La néphrostomie
La néphrostomie, bilatérale ou unilatérale, se réalise par voie percutanée par radio endoscopie ou échographie. Elle est réversible. La néphrostomie percutanée est une technique de drainage simple et efficace des urines du haut appareil. Elle consiste en la mise en place d’une sonde dans les cavités rénales qui s’extériorise au niveau de la fosse lombaire où elle est fixée à la peau.
[dropshadowbox align=”center” effect=”lifted-both” width=”auto” height=”” background_color=”#ffffff” border_width=”1″ border_color=”#dddddd” ]La douleur et l’absence de diurèse sont le signe d’un déplacement ou d’une obstruction de la sonde.[/dropshadowbox]
Elle est en général bien tolérée par les malades mais elle peut devenir gênante, si elle est maintenue longtemps. En post-opératoire immédiat, quelques complications peuvent survenir comme une hématurie transitoire ou une fébricule. On surveillera particulièrement la perméabilité de la sonde. La douleur et l’absence de diurèse sont le signe d’un déplacement ou d’une obstruction de la sonde. Le déplacement de la sonde est alors confirmé par un cliché d’abdomen. Le blocage à l’élimination des urines peut entraîner des douleurs et une infection.
A distance de l’intervention, les principales complications sont le déplacement, l’obstruction de la sonde, les infections urinaires ou l’infection de l’orifice cutané.
Le soin des néphrostomies doit être effectué de façon stérile par le changement régulier du pansement sec. Le changement de sonde est conseillé tous les trois mois chez les malades porteurs de sondes au long cours.
La néphrostomie doit rester un moyen temporaire de drainage des urines et, le plus souvent, dans un contexte d’urgence.
La cystostomie
La cystostomie est une technique simple de drainage percutané des urines vésicales au moyen d’un cathéter sus-pubien. Il s’agit, le plus souvent, d’un mode de dérivation temporaire. Les principales complications immédiates de la cystostomie sont l’hématurie transitoire et le déplacement du cathéter. En complication tardive, une bactériurie asymptomatique peut être mise en évidence lors de la réalisation d’un ECBU (examen cytobactériologique des urines) sur le cathéter. Un traitement antibiotique ne sera prescrit qu’en cas de signes cliniques.
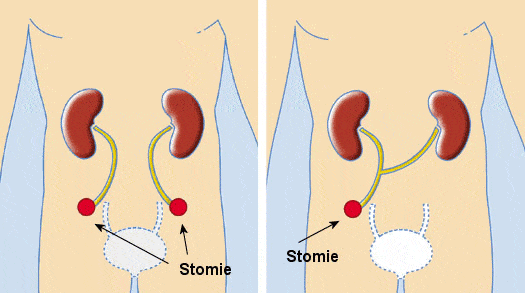
L’urétérostomie
L’urétérostomie cutanée unilatérale ou bilatérale est une technique de dérivation urinaire simple qui consiste à aboucher le ou les uretères à la peau au niveau d’un ou des deux flancs. La principale complication de l’urétérostomie cutanée est la nécrose de la stomie due à la fragilité de la vascularisation de l’uretère terminal. Des infections urinaires et des troubles de l’écoulement des urines peuvent parfois survenir.
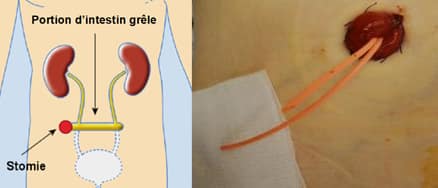
L’intervention de Bricker
L’intervention de Bricker est une urétérostomie cutanée trans-iléale, décrite par le Docteur Bricker dans les années 50, qui consiste à interposer un segment de grêle vascularisé, isolé de la continuité digestive, sur lequel sont implantés les deux uretères. L’urine s’écoule vers l’extérieur par un seul orifice qui s’abouche à la peau.
En préopératoire, l’infirmière stomathérapeute ou le chirurgien repère l’emplacement idéal de la future stomie, se situant généralement dans le quadrant inférieur droit de l’abdomen.
[dropshadowbox align=”center” effect=”lifted-both” width=”auto” height=”” background_color=”#ffffff” border_width=”1″ border_color=”#dddddd” ]La principale complication de l’urétérostomie cutanée est la nécrose de la stomie due à la fragilité de la vascularisation de l’uretère terminal.[/dropshadowbox]
Cette stomie doit être visible par le malade car il devra réaliser les soins. Elle doit être située sur une surface plane, loin (au moins quatre centimètres) des cicatrices de la chirurgie, des reliefs osseux et en dehors des plis cutanés, en regard du muscle grand droit de l’abdomen, ceci afin de limiter les risques d’éventration.
Le repérage tient compte également des habitudes de vie du malade (vêtements, loisirs, travail…) ainsi que d’éventuels handicaps (fauteuil roulant, corset…). Le malade doit participer activement à cette recherche du site idéal. Il faut aussi vérifier l’emplacement dans diverses positions (debout, assis, penché en avant, couché). Une stomie bien localisée et bien réalisée est le gage d’un appareillage sans problème.
En post-opératoire, pendant une dizaine de jours, l’appareillage est complexe. En effet, chaque uretère est sondé. Nous sommes donc en présence de deux sondes qui s’extériorisent par la stomie. L’extrémité de la sonde allant au rein droit sera coupée droite et celle de gauche en biseau, afin de bien les différencier et de vérifier la diurèse de chacun des reins pendant la période post opératoire. Une poche sera posée sur la stomie afin de recueillir les éventuelles fuites. Après l’ablation des deux sondes urétérales, l’urine des deux reins va s’évacuer en continue par la stomie.
La stomie urinaire : une muqueuse
Puisqu’une stomie n’a pas de terminaisons nerveuses elle n’est pas douloureuse. La stomie est toujours rouge et humide comme l’intérieur de la bouche, mais aussi humide car les urines distillées par les reins s’évacuent de façon continue. Cette muqueuse saigne facilement si elle reçoit un coup ou est nettoyée trop énergiquement. Ce genre de saignement est mineur, temporaire et non inquiétant. La stomie n’a pas de sphincter. Une poche collée directement sur la stomie permet de recueillir les urines. Comme la stomie est constituée d’un petit segment de grêle, elle sécrète par la muqueuse intestinale du mucus, plus ou moins selon les patients, sous forme d’une petite glaire blanchâtre à la sortie de la stomie ou dans les urines. Ce phénomène est physiologique, il ne s’agit pas d’un signe d’infection ou de pus.
Les complications
Comme pour les stomies digestives, la plupart des complications précoces ou à long terme restent les mêmes. Cependant pour les stomies urinaires il existe des complications spécifiques. Les personnes urostomisées peuvent développer des infections urinaires avec le risque de problèmes rénaux. Des urines foncées et /ou troubles, une fi èvre inexpliquée, des frissons ou des douleurs lombaires doivent inciter les patients à consulter. Un ECBU sera alors effectué en prélevant les urines aseptiquement par cathétérisme dans l’anse intestinale à l’aide d’une sonde à usage unique stérile, après un nettoyage de la bouche de la stomie avec un antiseptique. Les urines sont recueillies dans un récipient stérile sur lequel sera précisée leur provenance.
[dropshadowbox align=”center” effect=”lifted-both” width=”auto” height=”” background_color=”#ffffff” border_width=”1″ border_color=”#dddddd” ]Ne jamais prélever les urines dans la poche de recueil pour un ECBU.[/dropshadowbox]
Pour prévenir les infections il est fortement conseillé aux patients de boire deux litres d’eau en plus des repas. En cas de forte chaleur, les apports hydriques doivent être augmentés.
Le pH urinaire est normalement légèrement acide (5 à 6) et son élévation (8 à 9) provoque une précipitation ionique entraînant la formations de cristaux que l’on nomme calculs de Struvite. Ces cristaux forment un granulome inflammatoire, douloureux, quelquefois d’aspect pseudo-tumoral.
Leurs traitements comportent deux aspects : un traitement local quotidien, avec l’application de compresses imbibées d’un mélange d’eau (2/3) et de vinaigre blanc (1/3) maintenues en place pendant cinq à dix minutes en les renouvelant régulièrement dès qu’elles sont souillées par l’urine, et un traitement général en augmentant l’apport hydrique et l’utilisation d’acidifiant urinaire comme le jus de pruneaux, le sirop ou jus d’airelles, de myrtilles, de cranberries… Il est important aussi de rechercher une éventuelle infection afin de la traiter par antibiotiques, si nécessaire.
Stomies urinaires : le matériel
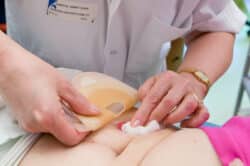
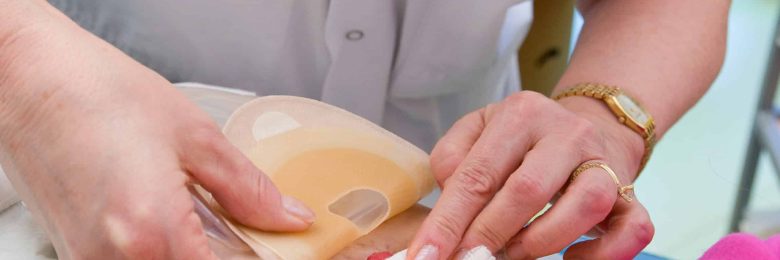
L’appareillage, choisi par le stomisé avec les conseils du soignant, doit répondre à certains critères et adapté au type de stomie et à l’anatomie du stomisé. Il est nécessairement confortable, de maniement facile, assurant une protection optimale de la peau péristomiale et surtout étanche.
A l’hôpital, en post opératoire immédiat, il est préférable d’utiliser du matériel à découper à la bonne taille. La stomie œdématiée va en effet changer de taille d’un jour à l’autre. Elle vit, se dilate, se contracte selon le péristaltisme : il faut donc éviter de l’étrangler et de la léser. Pour ce faire, il faut laisser entre trois et cinq millimètres de libre autour de la stomie. Le matériel pré-découpé à différents diamètres sera prescrit ultérieurement lorsque le diamètre de la stomie semblera définitif.
Stomies urinaires : quelle poche privilégier ?
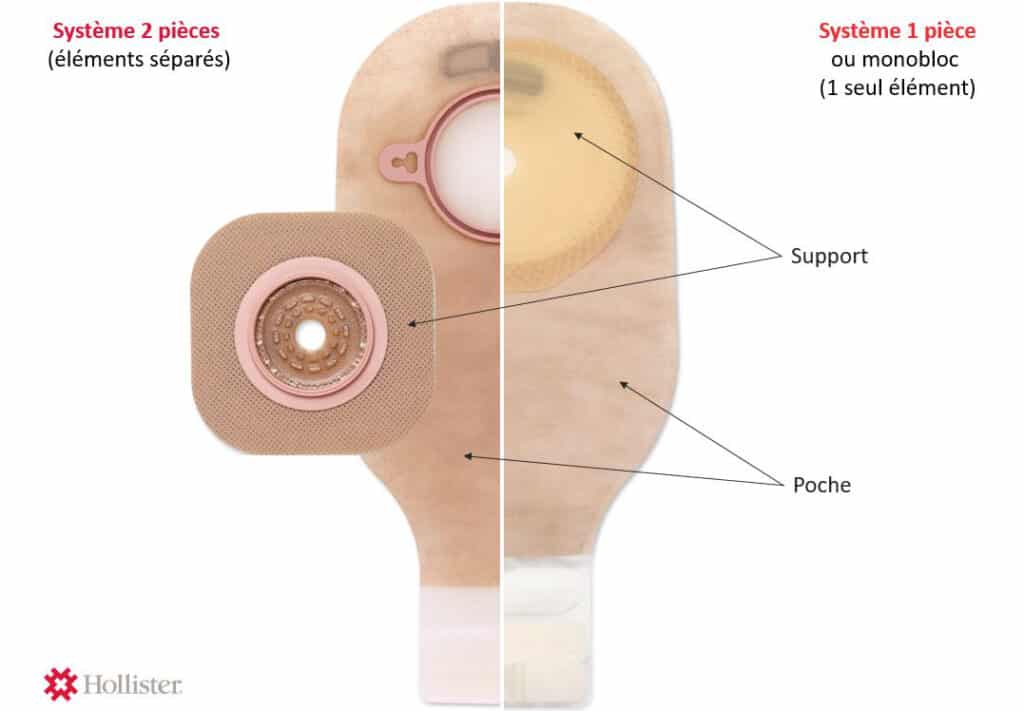
La poche une pièce est simple et le support qui adhère à la peau est intégré à la poche. Lors du change journalier, il suffi t de décoller la poche et d’en changer après avoir nettoyé la stomie.
La poche deux pièces est faite de deux parties distinctes : le support à appliquer sur la peau et la poche qui vient s’emboîter dessus. Il faut porter une attention particulière au diamètre pour ne pas mettre un support de 80 mm et une poche de 60 mm car le matériel est livré dans des boites séparées. Il est donc préférable de vérifier auparavant ses stocks… Autre point à vérifier : il existe des systèmes deux pièces à emboîtement et d’autres adhésifs.
Le matériel deux pièces permet de pouvoir garder le support deux à trois jours sur la peau selon les effluents. Il est possible de refaire un joint de pâte, si nécessaire, entre deux changes.
[dropshadowbox align=”center” effect=”lifted-both” width=”auto” height=”” background_color=”#ffffff” border_width=”1″ border_color=”#dddddd” ]La principale difficulté de la pose d’une poche sur une stomie urinaire réside dans le fait de coller la poche sur une peau sèche.”[/dropshadowbox]
Quand la peau présente des petites excoriations, il est préférable d’utiliser de la poudre hydrocolloïde, en balayant le surplus pour ne pas empêcher le support d’adhérer.
Les poches sont opaques, transparentes ou avec une fenêtre (permettant de visionner le contenu tout en étant opaque). Elles sont équipées de valves anti-reflux et vidangeables par un petit robinet. Pour la journée, certains malades préfèrent rajouter une poche de recueil des urines, fixée sur la cuisse ou le mollet. Les poches sont à vidanger dans les toilettes régulièrement dans la journée. Elles peuvent être reliées à un sac collecteur de deux litres pour la nuit et éviter ainsi les réveils inopportuns.
Enfin, il existe des mini-poches, discrètes, qui n’ont que très peu d’autonomie, qui facilitent le port de certains vêtements ou un moment intime.
Stomies urinaires : le changement de poche
Le change de poche est un soin d’hygiène simple : utiliser de l’eau du robinet avec ou sans savon, bannir tout produit irritant (type éther, alcool, lingette ou bétadine), utiliser des compresses non stériles ou mieux du papier absorbant et bien sécher la peau en tamponnant délicatement. Si l’abdomen possède un système pileux abondant, il ne faut pas utiliser de produits dépilatoires (allergisants), ni de rasoir, tondre ou couper les poils aux ciseaux.
Dès que le malade peut prendre une douche, l’infirmière ôte la poche sous l’eau, afin qu’il prenne connaissance de sa nouvelle anatomie, tout en restant près de lui, si besoin, pour le rassurer.
La principale difficulté de la pose d’une poche sur une stomie urinaire réside dans le fait de coller la poche sur une peau sèche alors que l’urine s’évacue en continu. Dans un premier temps tout le matériel doit être prêt et à portée de main (poche propre découpée et débarrassée du papier recouvrant l’adhésif).
Le moment idéal pour renouveler un appareillage de dérivation urinaire est le matin à jeun, car le débit urinaire est alors le plus bas, ce qui facilite les gestes. Le plus pratique, après avoir nettoyé la stomie, est d’utiliser une main pour faire le change de poche pendant que l’autre maintient sur l’orifice de la stomie une compresse roulée en cigarette pour absorber les urines dès leur sortie.
Ce qui permet de laisser la peau sèche pour recevoir le nouvel appareillage. Si l’urine passe sous le protecteur au moment de la pose, il faut refaire complètement l’appareillage, sinon une fuite sous le support ne tardera pas à apparaître.
Les odeurs peuvent préoccuper les personnes porteuses de stomie urinaire. Certains aliments comme les asperges et les fruits de mer peuvent la renforcer. Certains médicaments peuvent aussi les affecter. Une consommation de betterave donnera une couleur rosée. Tous ces phénomènes sont temporaires et non inquiétants.
Qu’est-ce qu’une infirmière stomathérapeute ?
Un(e) stomathérapeute (ou un(e) entérostomathérapeute) est un(e) infirmier(e) diplômé(e) d’État titulaire d’un certificat clinique en stomathérapie. Il prend en charge des malades porteurs de dérivations digestives et/ou urinaires. Ses rôles sont psychologiques et techniques, en vue d’apporter à chaque malade une information rassurante, claire, précise et complète, tout en lui permettant une bonne réadaptation. Cette formation, qui existe en France depuis 1978, fut importée des États-Unis par Suzanne Montandon, surveillante à l’Hôtel Dieu de Lyon, première infirmière stomathérapeute française.
Le stomathérapeute intervient dès l’annonce de la chirurgie, auprès du malade et de sa famille, avec une consultation spécifique, pour reformuler le déroulement de l’intervention, les suites immédiates et lointaines.
Quelques jours avant l’intervention (ou la veille) il effectue un repérage du futur emplacement de la stomie, ce qui conditionnera un appareillage parfait, donc une meilleure qualité de vie. Une stomie imparfaite dans un site correct n’entraînera aucun ennui, par contre une stomie parfaite mal située entrainera des complications pouvant être invalidantes.
Après l’intervention, un stomisé doit acquérir son autonomie. L’éducation, le choix d’un appareil adapté (étanche, confortable, discret, facile d’utilisation) qui tient compte de ses habitudes de vie, l’aidera à faire plus facilement le deuil de cette perte de contrôle et des modifications de son image corporelle. C’est un gage de retour à domicile réussi.
Après sa sortie, savoir qu’il peut contacter le stomathérapeute au moindre problème (lésions cutanées péri-stomiales, appareillage à modifier, surveillance des effluents …) est, pour lui et sa famille, une sécurité très importante. Une consultation ultérieure permet de faire le point sur l’appareillage, sa vie sociale, familiale et sexuelle.
Le stomathérapeute partage ses compétences avec le malade et sa famille, l’équipe paramédicale et médicale. Il collabore avec l’économe et le pharmacien de l’établissement de soins pour la gestion des stocks de matériel et a aussi un rôle de formation dans les instituts de soins infirmiers et les écoles d’aides-soignantes.
Le stomathérapeute permet ainsi de réaliser une prise en charge globale du malade dans une relation d’aide, pour l’amener d’une intervention traumatisante vers une réinsertion socio-professionnelle la plus normale possible.
Corinne Petot
Infirmière stomathérapeute à l’Institut Curie
Je m'abonne à la newsletter ActuSoins

Il est à présent en accès libre.
ActuSoins vit grâce à ses abonnés et garantit une information indépendante et objective.
Pour contribuer à soutenir ActuSoins, tout en recevant un magazine complet (plus de 70 pages d’informations professionnelles, de reportages et d’enquêtes exclusives) tous les trimestres, nous vous invitons donc à vous abonner.














Soyez le premier à laisser un commentaire !