Les lésions liées aux dermatites associées à l’incontinence (DAI) sont sources de douleur et d’inconfort. De plus, la DAI représente un risque accru de surinfection cutanée et d’apparition d’escarre. D’où la nécessité de prévenir, dépister et traiter correctement.

La peau, organe du corps humain le plus étendu, a des fonctions de barrière et de protection, un rôle mis à mal en situation d’incontinence. Chez les bébés, on parle de dermatite du siège ou d’érythème fessier. Le terme de dermatite associée à l’incontinence (DAI) est réservé aux adultes et ces lésions se rencontrent essentiellement chez les personnes âgées dépendantes. Les soignants évoquent des difficultés de diagnostic et de traitement avec malheureusement des problèmes de suivi, ces altérations cutanées étant souvent mal tracées dans les dossiers de soin.
Sommaire
ToggleDéfinition de la DAI Dermatite Associée à l’Incontinence
La DAI est le résultat d’une exposition prolongée des régions périnéales et anales aux urines et/ou aux selles qui vont causer une inflammation de l’épiderme, accompagnée d’un érythème de la peau avec ou sans érosion, pouvant aller jusqu’à la dénudation (1). Elle fait partie d’un groupe plus vaste d’affections cutanées appelé « MASD » (moisture associated skin damage), en rapport avec un excès d’humidité.
Pour rappel, la couche cornée, le stratum corneum, constitue la partie la plus externe de l’épiderme. Les cornéocytes y sont rangés en strates successives, liés entre eux par une matrice lipidique, tel un mur de briques cimentées. Normalement le pH de la peau se situe aux alentours de 5,5, créant une acidité qui protège des agressions extérieures.
En situation d’incontinence, l’urine va créer un milieu trop humide qui va dégrader la couche cornée : le pH perd de son acidité et n’assure plus sa fonction protectrice face aux bactéries qui peuvent alors se développer et pénétrer plus facilement. De plus l’urine produit de l’ammoniaque au pH hautement alcalin. Quant aux selles, elles contiennent des enzymes digestives très irritantes. Dans ces contextes, le port de couches va favoriser un milieu qui risque de devenir trop occlusif, favorisant une macération et la pénétration des irritants et des micro-organismes au travers de la couche cornée dégradée. Paradoxalement, le nombre de toilettes augmentant, l’utilisation de savons traditionnels et des frictions répétitives vont causer une réelle agression de la peau. Enfi n, la diminution de la mobilité va entraîner des charges de friction et de cisaillement supplémentaires, aggravant encore la résistance de la barrière épidermique (2).
Qui est concerné par la DAI Dermatite Associée à l’Incontinence ?
Tout d’abord, il faut savoir que les personnes souffrant d’incontinence urinaire en France représentent plus de trois millions de femmes et de 700 000 hommes, avec une prévalence dépassant les 50 % en EHPAD. Un rapport sur le thème de l’incontinence du ministère de la Santé en 2007 annonçait que 90 % des personnes dépendantes suivies à domicile ou en institution souffraient d’incontinence urinaire (3). Quant à la prévalence de l’incontinence fécale, elle augmente avec l’âge et atteint 30 % à 50 % dans les unités de long séjour, de psychogériatrie et les EHPAD. Dans ces institutions, 60 % des patients souffrant d’incontinence urinaire sont également touchés par l’incontinence fécale.
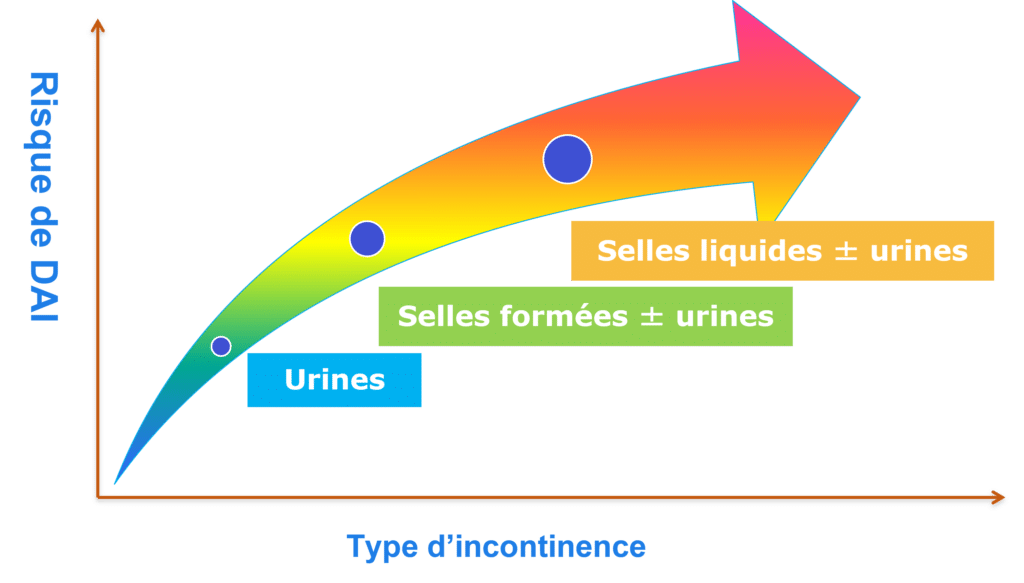
Un dossier de santé log évoque jusqu’à 70 % des patients âgés de 80 ans et plus institutionnalisés qui seraient incontinents (4). Ainsi, la prévalence de l’incontinence augmente avec l’âge et la dépendance. Mais bien d’autres facteurs de risques sont à prendre en compte tels la polypathologie, la polymédication et les troubles mnésiques. Ainsi, les patients incontinents les plus à risque de DAI sont les personnes âgées dépendantes, les patients présentant des diarrhées, les patients atteints d’une incontinence mixte, les personnes obèses ainsi que les patients en réanimation et en soins intensifs.
Plus généralement, comme nous l’indique les dernières recommandations (5), il est important de prendre en considération l’ensemble des facteurs, lors de l’évaluation des risques (voir tableau ci-dessous). Risque de développer une DAI.
Facteurs de risque causals et indirects pour la DAI (adaptation de Beeckman et al., 2015)
DAI Dermatite Associée à l’Incontinence : signes et aspect des lésions
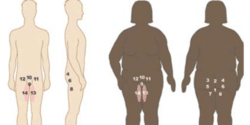
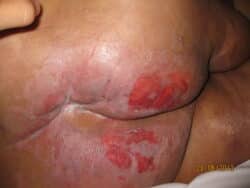
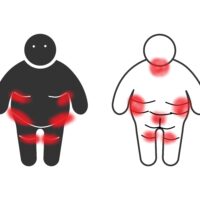
Les lésions prédominent sur les zones convexes, en contact avec les couches souillées : le périnée, les plis de l’aine, le scrotum (chez l’homme), les grandes lèvres et la vulve (chez les femmes), les fesses, le sillon interfessier (voir schéma ci-dessous). La forme est plutôt symétrique, en forme « d’ailes de papillon ». Les bords sont diffus et irréguliers. En l’absence de prise en charge, les lésions peuvent s’étendre à l’abdomen et aux cuisses.
L’intensité de la DAI est fonction de l’irritant, de la durée et de la fréquence de l’exposition. Les patients évoquent, outre de la gêne, des douleurs parfois importantes à type de brûlure, avec plus ou moins des démangeaisons ou picotements.
Les diagnostics différentiels sont l’escarre (attention à ne pas confondre la DAI et l’escarre de stade 1-2), l’herpès, le psoriasis inversé ou une autre forme de dermatite.
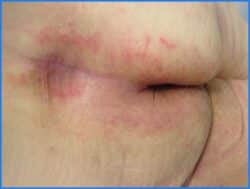
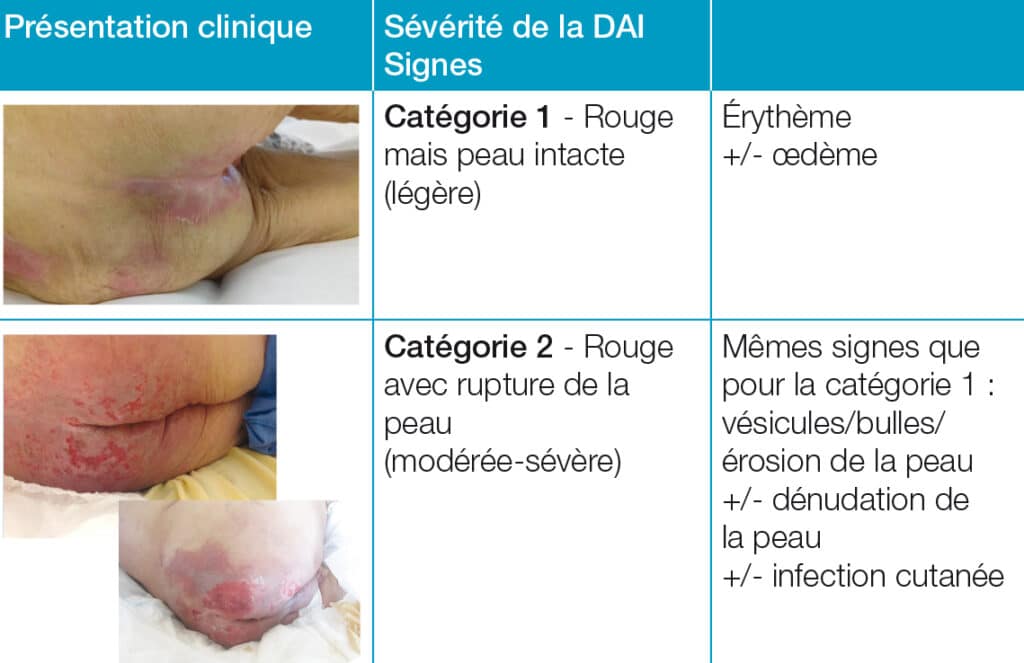
Depuis 2015, pour faciliter l’évaluation et le suivi de la DAI, un consensus européen (6) recommande de catégoriser la DAI. On parlera d’une DAI de catégorie 1 en présence d’un érythème avec une peau intacte, et d’une DAI de catégorie 2 (cf. photos et tableau ci-dessous), s’il y a une rupture de la peau (modérée à sévère).
Outil de catégorisation de la DAI
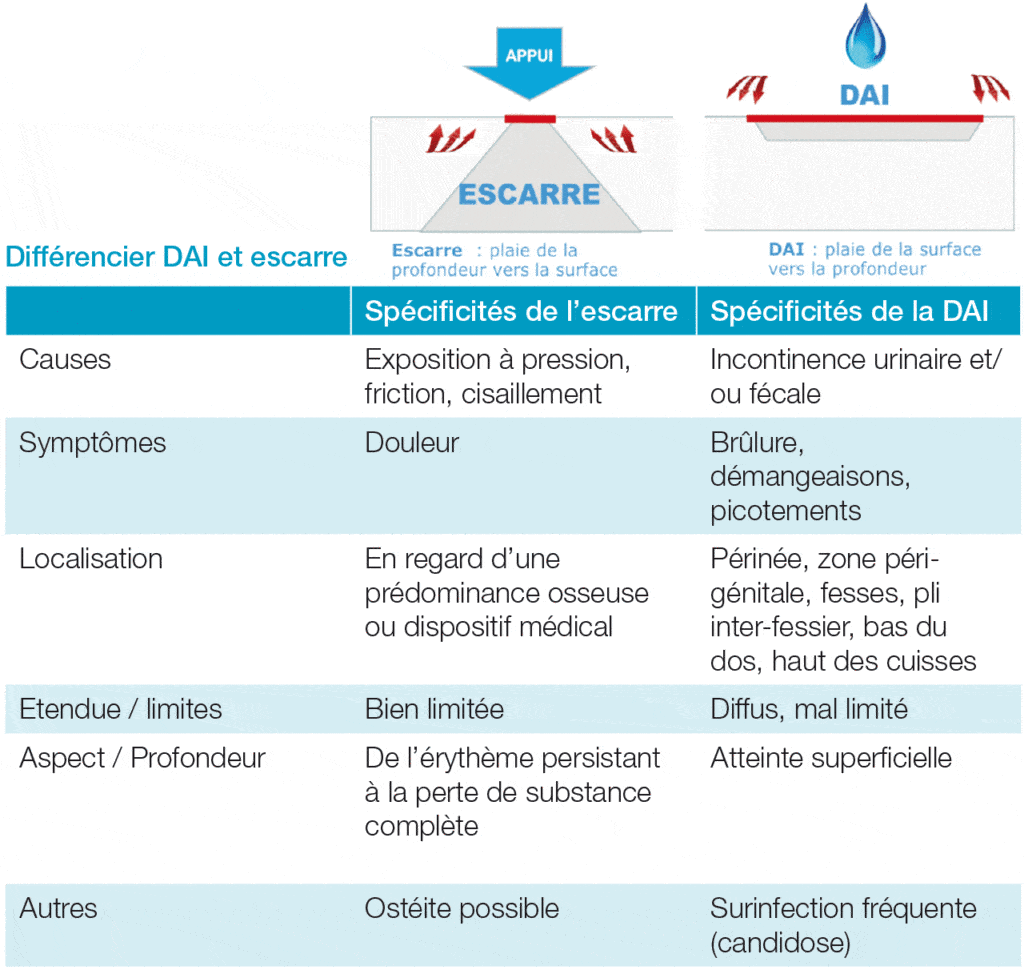
Différencier DAI et escarre
Les complications de la DAI Dermatite Associée à l’Incontinence
La surinfection
La surinfection bactérienne est rare. La surinfection mycosique (candida albicans) est beaucoup plus fréquente. Elle survient souvent en quelques jours avec l’apparition d’une éruption érythémateuse, pustuleuse, à bords émiettés. Elle se manifeste au départ par un intertrigo des plis, avec un fond rouge vif, parfois fi ssuré, parfois recouvert d’un enduit blanchâtre, avec la présence éventuelle de petites pustules périphériques. L’érythème des plis s’étend de façon centrifuge. La localisation initiale dans les plis est un argument important pour trancher entre dermite irritative et dermite candidosique.
L’escarre
La DAI va accroître le risque d’apparition de l’escarre (7). Des études ont montré que plus de la moitié des patients porteurs d’escarre souffrent d’une incontinence fécale et que chez les patients incontinents fécaux, le risque de développer une escarre, comparé aux patients continents, est multiplié par 22 (8). En situation d’escarre, la DAI imposera de ne rien coller, ou alors à distance, sur peau saine.
Par ailleurs, du fait de la gêne occasionnée et des douleurs ressenties, la DAI peut aggraver une perte d’autonomie, perturber les activités, voire le sommeil.
Comment prévenir la DAI Dermatite Associée à l’Incontinence ?
Une prévention efficace vise à écarter au maximum les facteurs de risque et notamment l’exposition aux selles et à l’urine. Tout réside dans les consignes pour les soins d’hygiène. Il faudra nettoyer, hydrater et protéger, ainsi que renforcer les mesures dans un contexte de situations à risque (épisode de diarrhée).
Il est nécessaire de nettoyer doucement sans frotter et avec produit lavant au pH proche du pH de la peau (sans parfum, ni extrait de fruits et de plantes). La toilette intime au savon ne doit se faire qu’une fois par jour et en présence de selles. Le reste du temps, un simple rinçage à l’eau claire ou l’utilisation d’une lingette suffit. Le rinçage doit être abondant. L’essuyage doit se faire par un tamponnement délicat. Il existe sur le marché des gants pré savonnés à humidifier ne nécessitant pas de rinçage. Ensuite, il faut hydrater et protéger après chaque toilette.
Le plus souvent, on utilise des crèmes, spécifiques de l’incontinence qu’il faut appliquer en couche mince en laissant un film transparent. De nouveaux produit se présentent sous forme de gel de dimethicone à bien étaler en forme d’étoile (Aldanex®), ou sous forme de mousse à base de cristaux liquides (EscarProtect®). Si on utilise des films protecteurs en spray, il faut limiter le nombre d’applications car ces produits agissent pendant 72 h.
Comme le précise le professeur Dimitri Beeckman dans un interview de mars 2021 (9), une revue systématique Cochrane a conclu que le savon et l’eau sont peu performants dans la prévention des DAI. L’application de produits sans rinçage et le fait d’éviter le savon semblent être plus efficaces. De plus les lingettes de soins « 3 soins en 1 » destinées à laver, protéger et réhydrater présentent l’avantage de simplifier les soins et permettent un gain de temps pour le soignant. On évitera toutefois les dispositifs aux formules comportant des composés mal documentés.
Le choix de la protection est également primordial. Ces protections doivent être changées régulièrement : au minimum trois fois par jour mais aussi après chaque selle.
En parallèle, il faut prendre en charge l’incontinence. Le médecin doit être sollicité. Chez l’homme, l’utilisation de l’étui pénien est une bonne solution. La pose d’une sonde urinaire ne doit pas être systématique mais réfléchie en fonction de la balance bénéfice/risque. Le régime sans résidus peut représenter une alternative.
Quels sont les traitements de la DAI ?
L’apparition de la DAI, qui signifie un échec de la prévention, oblige à se poser certaines questions :
- Le rythme de changement des protections est-il adapté ?
- Le type de protection utilisée permet-il une bonne « ventilation » de la peau ?
- La toilette est-elle effectuée à un rythme adapté et avec une gestuelle douce ?
- Les crèmes protectrices ne sont-elles pas trop épaisses et occlusives ?
- N’existe-t-il pas une intolérance aux produits et protections utilisées ?
Afin de prendre en charge la DAI, toutes les étapes décrites pour la prévention ci-dessus doivent être reprises, avec en plus l’objectif de réparer la peau et de gérer les douleurs induites.
En cas de DAI, il faudra :
- renseigner la clinique, décrire la topographie et l’étendue des lésions,
- mesurer la gêne et la douleur (soin possible sous MEOPA),
- vérifier les pratiques soignantes et le matériel utilisé,
- « aérer l’espace cutané » en utilisant des changes anatomiques, voire une alèse de soin absorbante sur laquelle on positionne le patient tout en préservant son intimité,
- transmettre les données dans le dossier de soins et les partager avec le médecin pour une réponse médico-paramédicale efficace,
- évaluer l’efficacité de la procédure afin de réajuster les pratiques et les prescriptions si besoin.
En outre, les produits de soins devront être dotés de capacités de protection et de réparation de la peau. En situation de DAI de catégorie 1, il est possible d’utiliser des crèmes mais les films protecteurs en spray sont à privilégier pour les patients algiques du fait de leur facilité d’application.
En situation de DAI de catégorie 2, les films et le gel de dimethicone sont préconisés, et pour les atteintes sévères, un nouveau film protecteur élastomère des laboratoires 3M (Cavilon™ Advanced) a démontré qu’il permettait une protection de longue durée (7 jours).
En cas de complication par une mycose, la prescription médicale de crème imidazolée – une à deux fois par jour – sera suivie pendant deux semaines. Un traitement par voie orale pourra être prescrit en cas de non amélioration et /ou pour des formes étendues.
En règle générale, une amélioration de l’état de la peau et de la douleur doit être attendue dans les un à deux jours. En l’absence d’amélioration après trois à cinq jours, il faudra vérifier la bonne application des consignes, réévaluer le protocole et envisager une consultation spécialisée. En cas d’échec, il est important de reconsidérer le diagnostic.
Conclusion
Une hygiène correcte permet souvent d’éviter la DAI. Coté patient, la DAI a un impact considérable sur leur bien-être avec une diminution de leur qualité de vie. Coté soignant, la DAI entraîne une lourde charge en soins. Nettoyer, protéger, réparer la peau se fera grâce à l’utilisation de produits adaptés à la situation. Nous manquons encore d’études comparatives de ces dispositifs. Cependant il est important de ne pas mélanger les topiques et d’éviter des présentations avec des composés mal documentés. En structure et au domicile, il est primordial d’écrire des protocoles de soins, de mener des travaux de recherche sur le sujet, sans oublier d’enseigner la DAI dans tous les IFSIS et IFAS.
Sylvie PALMIER
Infirmière Formatrice spécialisée en Plaies et Cicatrisation
ancienne IDE Experte Unité Plaie Mobile du CHU de Montpellier
Je m'abonne à la newsletter ActuSoins
Cet article est paru dans ActuSoins Magazine
Il est à présent en accès libre.
ActuSoins vit grâce à ses abonnés et garantit une information indépendante et objective.
Pour contribuer à soutenir ActuSoins, tout en recevant un magazine complet (plus de 70 pages d’informations professionnelles, de reportages et d’enquêtes exclusives) tous les trimestres, nous vous invitons donc à vous abonner.
Pour s’ abonner au magazine (14,90 €/ an pour les professionnels, 9,90 € pour les étudiants), c’est ICI
Abonnez-vous au magazine Actusoins
Bibliographie
1. Gray M, Bliss DZ, Doughty DB, Ermer-Seltun J, Kennedy-Evans KL, Palmer MH. Incontinence-associated dermatitis: a consensus. J Wound Ostomy Continence Nurs. 2007 Jan-Feb;34(1):45-54; quiz 55-6. doi: 10.1097/00152192-200701000-00008. PMID: 17228207.
2. Kottner J, Beeckman D. Incontinence-associated dermatitis and pressure ulcers in geriatric patients. G Ital Dermatol Venereol. 2015 Dec;150(6):717-29. Epub 2015 Jul 17. PMID: 26186379.
3. Ministère de la Santé et des Solidarités Avril 2007 : rapport sur le thème de l’incontinence urinaire
4. Soin à Domicile n° 54 – Janvier – Février 2017 – santé log
5. Fletcher J, Beeckman D, Boyles A et al. 2020 ; Bonnes pratiques internationales recommandées : Prévention et prise en charge des lésions cutanées liées à l’humidité (MASD). Wounds International. Disponible en ligne sur www. woundsinternational.com
6. Beeckman D et al. Proceedings of the Global IAD Expert Panel. Incontinenceassociated dermatitis: moving prevention forward. Wounds International 2015.
7. Escarres périnéales et dermite associée à l’incontinence, Faucher N, Palmier S, Vanderbrugghe M ; Revue Francophone de Cicatrisation Volume 1, Issue 3, July– September 2017, Pages 32-36
8. Park KH, Choi H. Prospective study on Incontinence-Associated Dermatitis and its Severity instrument for verifying its ability to predict the development of pressure ulcers in patients with fecal incontinence. Int Wound J. 2016 Mar;13 Suppl 1(Suppl 1):20-5. doi: 10.1111/iwj.12549. PMID: 26847935; PMCID: PMC7949835.
9. Incontinence et soins de peau entretien avec Pr D. Beeckman https://www.id-direct.com/blog/fr/incontinence- soins-de-la-pea-dai/Traiter l’incontinence : l’importance des soins de la peau (id-direct.com) 02/03/2021
Formez-vous à distance grâce au 100% e-learning | |
|---|---|
| Vous travaillez en établissement de santé ou en structure sociale ou médico-sociale ? Découvrez notre sélection de formations disponibles en e-learning et spécialement conçues pour les infirmier(s). En savoir plus | |
Plaies aiguës et chroniques : vers une cicatrisation dirigée | |
|---|---|
| Notre formation "Plaies aiguës et chroniques : vers une cicatrisation dirigée" en e-learning a été spécialement développée pour vous permettre de prendre en charge tous les types de plaies, aiguës ou chroniques, effectuer un choix logique de pansements et mettre en place une cicatrisation dirigée. En savoir plus | |












Vous devez être connecté pour poster un commentaire.